Главный внештатный кардиолог Минздрава Сергей Бойцов — о лечении COVID-19 в сочетании с сердечными заболеваниями
За время самоизоляции смертность от сердечно-сосудистых заболеваний снизилась, но возросло число пациентов с аритмией, рассказал в интервью «Известиям» генеральный директор ФГБУ «Национальный медицинский исследовательский центр кардиологии», академик РАН, главный внештатный кардиолог Минздрава Сергей Бойцов. Также врач поделился впечатлениями о том, как работали медики на пике загрузки центра, переоборудованного под прием пациентов с COVID-19, и как врачам приходилось преодолевать страх, чтобы обходиться без ИВЛ при лечении тяжелых больных.
— Сергей Анатольевич, ваш центр был задействован для лечения коронавирусных больных, теперь он перепрофилирован обратно. Сколько всего вы приняли пациентов с COVID-19 и сколько работало врачей?
— Мы начали принимать коронавирусных пациентов с середины апреля, последнего больного выписали в середине июня, за это время центр принял чуть меньше 760 пациентов. Всего с ними работали около 160 врачей, примерно столько же среднего и младшего медперсонала. Нам сильно помогли волонтеры из третьего меда (Медико-стоматологический университет имени Евдокимова. — «Известия»). Они трудились ответственно, профессионально, дисциплинированно, что чрезвычайно важно в данной ситуации.
— Когда был самый пик?
— В Москве подъем заболеваемости начался с середины апреля, самые тяжелые дни выпали на майские праздники. В 20-х числах мая стало понятно, что ситуация выходит на уровень плато, нас стали выводить из COVID, перепрофилировать обратно. С 1 июня мы начали перепрофилирование, две недели было на выписку пациентов.

— Врачей во время пика хватало?
— С сотрудниками у нас вообще никаких проблем не было. Не могу сказать, что не было переживаний, конечно, были. Это же принципиально новая патология, с которой абсолютное большинство наших сотрудников, за исключением реаниматологов, никогда не встречалось. Да и реаниматологи сталкивались лишь с респираторным дистресс-синдромом, а всё остальное было за пределами нашего знания и опыта.
Подготовка длилась примерно две недели, за это время мы должны были продумать маршрутизацию пациентов и сотрудников, вспомогательных служб, произвести перепланировку. Самым главным было так организовать санитарный пропускник, чтобы шлюзы на выход и на вход были отдельными, чтобы был полноценный процесс санитарной обработки, включая заключительный — помывку в душе, постоянную смену одежды во время каждого прохождения шлюза. Параллельно надо было найти средства индивидуальной защиты в нужном количестве, все эти так называемые тайвеки (комбинезоны химической защиты из материала тайвек, который сочетает в себе характеристики бумаги, плёнки и ткани. — «Известия»), респираторы…
— Кислород был везде проведен?
— Да, в каждую палату, за это большое спасибо Евгению Ивановичу Чазову — почетному директору нашего центра, который давно продумал все эти вещи. Помимо самого кислорода, который находится внутри кислородных трубок, нужны были еще увлажнители. Нам пришлось искать их в других учреждениях, срочно заказывать на заводах в Петербурге и на Урале.
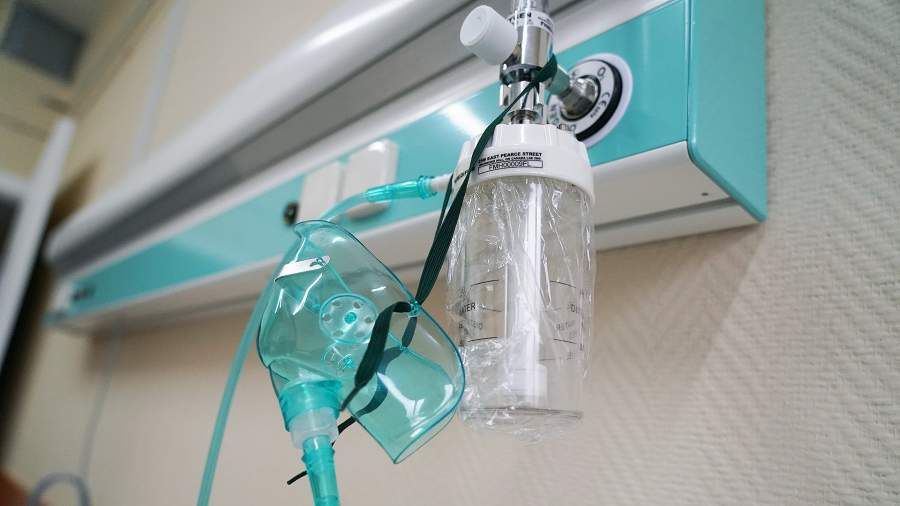
— Что из себя представляют эти увлажнители?
— По сути — это стакан с водой. В него под давлением, которое находится в магистрали, подается кислород, он проходит через воду, увлажняется и дальше попадает в пластиковую трубку, которая идет к пациенту через маску или другое устройство.
— Именно при COVID понадобились эти увлажнители или они вообще нужны?
— Они вообще нужны. У нас были постоянно задействованы 340 коек, из них 40 реанимационных. В реанимациях и без того всё есть: и кислород, и искусственная вентиляция. А вот в палатах кислород был подведен везде, но в обычной жизни он требовался только примерно трети, а тут понадобился большому количеству пациентов. В результате мы закупили примерно 150 увлажнителей.
— Сколько у вас аппаратов ИВЛ?
— У нас их было около 40, но выяснилось, что COVID-19 лучше лечить без ИВЛ. А вот возможности неинвазивной респираторной поддержки оказались чрезвычайно высокими. Мы вытягивали пациентов с 90-процентным поражением легких. У них сатурация (насыщение крови кислородом. — «Известия») снижалась до 60–50% (нормальный уровень 96–99%. — «Известия»).
— То есть пациенты с 90-процентным поражением легких сейчас живы?
— Да. Они уходили от нас на реабилитацию и восстанавливались. Но для этого понадобилась серьезная психологическая работа.
— Кому понадобилась: врачам или пациентам?
— Врачам. Надо было побороть страх. Когда ты видишь обширное поражение легких и очень низкую оксигенацию, первая реакция — надо интубировать (манипуляция, в ходе которой в дыхательные пути устанавливают специальную трубку для обеспечения искусственной легочной вентиляции. — «Известия»). Но так как мы шли уже через два месяца после американцев и итальянцев, которые трубки вставляли кому ни попадя, мы научились психологически это «переваривать» и вести пациентов вообще без интубации, на маске.

— Но все-таки ИВЛ применяли?
— Да, но не массово.
— В научной литературе пишут, что после ИВЛ выживают при COVID-19 около 13%. Какой процент был у вас?
— У нас частота отлучения от инвазивной ИВЛ — 55%.
— Если говорить о сердечных заболеваниях, то много написано по поводу того, что COVID-19 вызывает миокардит — поражение сердечной мышцы. Вы наблюдали развитие миокардитов?
— Действительно, у многих пациентов мы увидели повышение уровня тропонина, это маркер при развитии миокардита. Потом стали приходить еще и результаты патологоанатомических вскрытий. У умерших пациентов находили выраженные макро- и микро морфологические изменения в миокарде. Но потом мы поняли, что эти пациенты умерли не просто от COVID, а от COVID, осложненного воспалением, и это было поражение миокарда в рамках еще одного процесса. Чистый миокардит при COVID — довольно редкое явление. Хотя, конечно, пока все данные не обсчитали. Однако на глаз мы не увидели значимого снижения насосной способности сердца.
— А что с аритмией? Коронавирусные пациенты жалуются на нее?
— Да, вот здесь есть проблема. Мы ожидаем повышения частоты мерцательной аритмии. Но точно сможем оценить эти последствия, наверное, только через год. Может также возрасти частота желудочковых нарушений, но думаю, только у пациентов, уже имеющих скомпрометированную ткань сердца на фоне ишемической болезни или сердечной недостаточности любого генеза.
— Является ли COVID провокатором прогрессии сердечной недостаточности?
— Такое тоже можно предполагать. Сейчас это ожидание, но пока неподтвержденное.
— Говорили также, что повышенное давление при COVID-19 повышает риск летального исхода. Это так?
— Здесь сложно сказать, является ли гипертония непосредственной причиной тяжелого течения COVID-19, или это своеобразный маркер фактора возраста и коморбидности (сосуществование у одного пациента двух или более заболеваний. — «Известия»). Однако при тяжелом течении COVID с выраженным интоксикационным синдромом давление чаще снижалось.
— Как это объясняется?
— Это септическое интоксикационное поражение систем регуляции, симпатической системы регуляции сердца и сосудов и непосредственно поражение сосудистой стенки. Нарушается процесс адекватного реагирования на потребности тканей в кислороде и крови соответственно.
— Среди препаратов, которыми пытаются лечить COVID, есть кардиотоксичные?
— Да. Это хлорохин, гидроксихлорохин, азитромицин, особенно в комбинации, а также лопинавир и ритонавир. Но последние довольно быстро сошли со сцены, так как врачи не увидели какого-то внятного эффекта от них, кроме побочных.
— За время самоизоляции выросла смертность от болезней сердца, когда все сидели по домам?
— Не выросла.
— А ведь врачи говорили, что обездвижены люди старше 65 лет, поэтому обязательно будет всплеск сердечно-сосудистых заболеваний.
— Вообще обездвиживание людей происходит у нас каждый год. Обычно зимой. В первые три месяца года у нас обычно растет смертность относительно предшествующего интервала времени. И причина — в сочетании трех главных факторов. Первый — это низкая температура воздуха. Второй фактор — грипп. Третий — снижение мобильности пациентов. У нас в этом году не было ни низких температур, ни группа. А снижение мобильности имело место тогда, когда уже не было зимы. Поэтому сердечно-сосудистая смертность продолжала снижаться даже во время эпидемии.
— Возрастет ли количество людей с сердечной недостаточностью после эпидемии?
— Думаю, да. В первую очередь за счет усугубления течения уже имеющихся сердечно-сосудистых заболеваний, особенно если это будет подстегнуто снижением функциональной способности легких вследствие перенесенных ковидных изменений — фиброза. И второй фактор — аритмия. Не исключено также, что COVID-19 может еще явиться фактором провокации ускорения атеросклероза.
Анна Урманцева
По материалам: “Известия”









